Адгезивный капсулит (замороженное плечо)
 Термин адгезивный капсулит (adhesive capsulitis) или«замороженное плечо» (the frozen shoulder) впервые был предложен Neviaser J.S. и Lundberg B.J. для описания состояния выраженной контрактуры (практически полного отсутствия движений) в плечевом суставе с болевым синдромом причиной которого является развитие хронического воспалительного процесса в пределах подсиновиального слоя капсулы сустава, «склеивание» стенок утолщенной капсулы и уменьшение объема суставной полости.
Термин адгезивный капсулит (adhesive capsulitis) или«замороженное плечо» (the frozen shoulder) впервые был предложен Neviaser J.S. и Lundberg B.J. для описания состояния выраженной контрактуры (практически полного отсутствия движений) в плечевом суставе с болевым синдромом причиной которого является развитие хронического воспалительного процесса в пределах подсиновиального слоя капсулы сустава, «склеивание» стенок утолщенной капсулы и уменьшение объема суставной полости.
Lundberg предложил подразделять адгезивный капсулит на первичный и вторичный, основываясь на отсутствии или наличии инициирующего данное состояние фактора травмы. Адгезивным капсулитом по литературным данным страдает около 2% населения, но некоторые заболевания сопровождаются этим состоянием гораздо чаще. Прочитать остальную часть записи »
Разрыв вращающей манжеты плеча
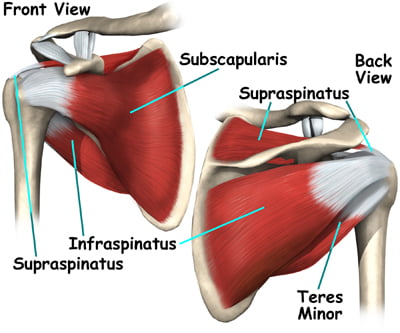
Определение понятия «вращающая манжета плечевого сустава».
Большинство патологических состояний плечевого сустава связано с поражением вращающей манжеты плеча — комплекса мышечно-сухожильно-капсульных структур, функционирующих как единое целое и обеспечивающих стабильность и нормальную функцию плечевого сустава. В ее состав входят сухожилия коротких ротаторов плеча — подлопаточной, надостной, подостной, малой круглой мышц, внутрисуставная часть сухожилия длинной головки двуглавой мышцы плеча, связанные между собой и с капсулой сустава фиброзными перемычками.
Импинджмент-синдром плечевого сустава
Одно из наиболее распространенных патологических состояний плечевого сустава в современной литературе называют импинджмент-синдромом. Импинджмент-синдром проявляется резкой болезненностью параартикулярных тканей при активном и пассивном отведении плеча, а также болезненной приводящей контрактурой плечевого сустава. Возникает такое состояние обычно после физической работы поднятой выше головы рукой.
В 1872 году Duplay назвал данное страдание термином «плече-лопаточный периартрит», который до настоящего времени широко используется в клинической практике. Ведущим звеном патогенеза данной патологии считали микротравматизацию мышц плечевого пояса, приводящую к воспалительным, а впоследствии и дегенеративным, изменениям в подакромиальной сумке и в сухожилиях вращающей манжеты и длинной головки двуглавой мышцы плеча. У некоторых больных преобладают явления экссудативного бурсита подакромиальной сумки, у других определяется локальная болезненность при пальпации в области большого бугорка плечевой кости, где берет начало сухожилие надостной мышцы. Прочитать остальную часть записи »
Детский церебральный паралич (ДЦП) Ч. II
ЛЕЧЕНИЕ
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
Методы лечения ДЦП очень разнообразны, но все они преследуют одну цель: оградить дальнейшее повреждение структур мозга и ликвидировать последствия случившегося повреждения. На ранних стадиях заболевания (в натальном периоде) проводятся интенсивные лечебные меры по устранению повреждающих мозг факторов и по восстановлению еще жизнеспособных участков в зоне его поражениями. Задачей лечения ДЦП в последующие периоды заболевания должна быть выработка компенсаторных механизмов за счет здоровых и восстановившихся участков пораженного мозга, а также лечение следствий этого мозгового дефекта (тренировка речи, равновесия, устранение контрактур, деформаций и т.д.). Данные современной нейрофизиологии дают основу для создания системы лечения больных с ДЦП, указывая на возможность «нормализации центра» путем «нормализации периферии» (С.Окс «Основы нейрофизиологии»).
Лечение больных с ДЦП должно быть комплексным, то есть включать консервативные и ортопедохирургические методы.
Из консервативных терапевтических приемов назначаются:
- специальная лечебная гимнастика, направленная на подавление тонических шейных и постуральных рефлексов;
- массаж, общий и точечный, направленный на снижение тонуса спазмированных мышц и стимуляцию паретичных мышц-антагонистов;
- различные тепловые процедуры, способствующие той же цели (теплые ванны, электросветолечение, грязевые аппликации, озокеритотерапия);
- медикаментозные средства, предназначенные для воздействия, на различные уровни и структуры ЦНС с целью стимуляции биохимических восстановительных процессов в мозговой ткани, подавления избыточной проприоцептивной импульсации на уровне центральных и. периферических синаптических связей (витаминотерапия препаратами В1, В6, В12, Е, глютаминовая кислота, церебролизин, аминалон, прозерин и другие);
- этапные редрессации в гипсовых повязках на специальных аппаратах;
- блокады двигательных точек мышц спиртом, спирт новокаином;
- ортопедические укладки и различные ортопедические изделия (шины, туторы, аппараты, корсеты, ортопедическая обувь и другие), применение которых направлено на удержание, сохранение достигнутого эффекта лечения и улучшение его в будущем;
- широкий диапазон различных видов электролечения (диадинамотерапия, электросон, электромиостимуляция и др.;
- биокоррекция ходьбы;
- плавание, музыкальные и хореографические занятия.
Однако, упование только на консервативное лечение приводит в ряде случаев не только к длительному и безуспешному расходованию материальных средств и труда медицинского персонала, но даже к развитию еще более тяжелых деформаций: рекурваций в коленном суставе, так называемых «стоп-качалок» и др. Консервативный метод является бесспорно ведущим на ранних стадиях заболевания (обычно у детей до трех лет). В последующем, у больных старше 10 лет, он играет важную вспомогательную роль, закрепляя положительный и нивелируя отрицательный эффект, достигнутый оперативными методами.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
Хирургические методы лечения объединяют нейрохирургические вмешательства (на головном мозге, спинномозговых корешках и периферических нервах) и ортопедохирургические (на мышцах, сухожилиях, костях и суставах).
Наиболее перспективными в лечении ДЦП представляются нейрохирургические методы:
1. современные вмешательства на головном мозге носят в основном характер стереотаксических операций, которые находят применение лишь при гиперкинетических формах ДЦП, не поддающийся иной терапии;
2. в качестве операций на периферических нервах используют невротомии как в изолированном виде, так и в сочетании с хирургическими вмешательствами на мышцах с целью понижения их спазма и предотвращения рецидива контрактур;
3. при наличии триады симптомов: гемиплегии, нарушении поведения и эпилепсии — имеются сведения зарубежных авторов о выполнении гемисферэктомии, которая дает высокую смертность (10%) и при благоприятном исходе лишь в 80% случаев сколько-нибудь желаемый результат.
Операции на головном мозге вообще проводятся очень редко. Кроме названных к ним следует отнести паллидотомию, таламотомию, коагуляцию отдельных участков головного мозга, но эти вмешательства малоэффективны и очень сложны. Операции на спинном мозге состоят в пересечении задних корешков спинного мозга с целью снижения мышечного спазма путем выключения чувствительной части рефлекторной дуги. Но это вмешательство дает временной эффект и почти не применяется. Рамисекция также дает кратковременный успех.
Чаще используют операции на периферических нервных стволах с целью снижения спазма (Штоффель,1910), которые заключаются в пересечении двигательных ветвей, иннервирующих спазмированные мышцы. Чаще пересекают ветви большеберцового нерва, реже срединного и запирательного нервов (операция Эгерса).
Опытные детские ортопеды-практики отмечали, что сразу после операций на периферических нервах результаты были хорошими, но в дальнейшем происходила «реиннервация» сгибателей и приводящих мышц с почти полным возвратом к исходному положению.
Наиболее распространенным методом помощи при ДЦП после консервативного является ортопедохирургическое лечение. Выбор показаний к нему определяется по возрасту (детей до 3 лет обычно не оперируют), а также на основании таких критериев, как «безуспешность консервативных мер», «достаточная критичность и контактность больного», «ведущая деформация». Непременным условием для выбора оперативного лечения являются:
1) наличие контрактур и деформаций;
2) нерезкое снижение интеллекта, достаточное для выработки двигательных навыков и координации движений в послеоперационном периоде;
3) невыраженность гиперкинетического синдрома.
Доказано, что отсутствие целенаправленного систематического лечения больных с ДЦП существенно задерживает их моторное, речевое и психологическое развитие. Распространено мнение, что ортопедохирургическое лечение детей с ДЦП носит паллиативный характер, так как первопричина, связанная с изменениями в головном мозге, неустранима. Однако известно, что в результате упорной и длительной тренировки функции корригированных конечностей в сохранившихся отделах головного мозга формируется и закрепляется новый статико-динамический стереотип. Успех этого закрепления зависит от того, в какой мере удалась нормализация «периферии» и насколько сохранены соответствующие мозговые структуры.
Известны 4 группы методов ортопедохирургического лечения:
1) сухожильно-мышечная пластика;
2) костно-суставные операции;
3) аппаратная коррекция;
4) аллопластика (сухожилий, связок, костей).
К настоящему времени известно более 50 различных вмешательств на верхних и свыше 200 на нижних конечностях.
Некоторые примеры традиционных оперативных вмешательств.
Пронационную установку плеча можно устранить тенотомией подлопаточной мышцы или субкапитальной остеотомией плечевой кости; приводящую контрактуру плеча — пресечением сухожилий большой грудной мышцы широкой мышцы спины и большой круглой мышцы, при сгибательной контрактуре в локтевом суставе чаще прибегают к операции Штоффеля на кожно-мышечном нерве (резецируют двигательные ветви к двуглавой мышце и удлиняют сухожилие двуглавой мышцы).
Сгибательно-пронационная контрактура предплечья может быть устранена рядом вмешательств:
1) операция по Тюбби (1924), которая заключается в перемещении точек прикрепления круглого пронатора и лучевого сгибателя кисти.
2) тенотомия круглого и квадратного пронаторов с удлинением сухожилия общего сгибателя пальцев;
3) перемещение сгибателей кисти и пальцев; а также круглого пронатора с мыщелков плеча на кости предплечья;
4) остеотомия лучевой кости.
Ликвидация сгибательной установки кисти возможна путем:
1)укорочения костей предплечья (Ф. Р. Богданов, 1953, В. И. Фишкин, 1957).
2) артродеза лучезапястного сустава;
3) пересадки локтевого и лучевого сгибателей киста на соответствующие разгибатели;
4)резекцией проксимальной зоны костей запястья.
При спастическом вывихе бедра выполняют открытое вправление вывиха. В связи с нередкими рецидивами срок фиксации гипсовой повязкой (или этапными повязками) должен быть удлинен до 1,5 мес.
При сгибательно-приводящей контрактуре бедра проводится:
1)отделение точек прикрепления сгибателей бедра от передневерхней и передненижней ости подвздошных костей;
2)миотенотомия аддукторов бедра вблизи точек прикрепления к лобковой кости;
3)в случаях выраженного спазма аддукторов теномиотомию дополняют резекцией передней ветви запирательного нерва (предпочтение отдают внетазовому доступу, как более простому и не сопровождающемуся осложнениями);
4) после операции обе ноги обездвиживают циркулярной гипсовой повязкой в положении значительного отведения бедер (на 20-30°), затем шины на 2-3 мес., ЛФК и обучение ходьбе, иногда в ортопедических аппаратах.
Для устранения внутренней ротации бедра показаны деротационная подвертельная остеотомия бедра и операция В.Д. Чаклина — рассечение сухожилий средней и малой ягодичных мышц.
Сгибательные контрактуры в коленных суставах устраняют удлинением сгибателей голени из двух параллельных разрезов с широким кожным мостиком между ними во избежание некроза кожи. Часто возникает необходимость в рассечении широкой фасции бедра. При выделении сухожилия двуглавой мышцы бедра следует избегать повреждения малоберцового нерва, который проходит вдоль его заднего края.
При умеренном спазме сгибателей голени можно провести операцию Штоффеля на седалищном нерве в комбинации с удлинением сухожилий этих мышц. Показания к артродезу коленного сустава возникают при наличии контрактур, обусловленных деформирующим артрозом сустава. Наиболее рациональной операцией, для устранения значительно выраженной контрактуры в коленном суставе является операция Эггерса, которая заключается в перемещении точек прикрепления сухожилий сгибателей голени, а иногда и нежной мышцы на соответствующие мыщелки бедренной кости. Это сближает точки прикрепления мышц, уменьшая их напряжение и тонус.
В ряду деформаций стоп наиболее, часто встречаются эквинусная, эквиноварусная, вальгусная, пяточная и плоская стопы. В частности, при стойкой подошвенной флексии стоп наиболее рациональными являются, следующие оперативные вмешательства: 1)операция Сильвершельда (1924) — раздельная пересадка икроножной, мышцы; 2)зетобразное удлинение ахиллова сухожилия по (Бауэру-Вульпиусу), которое при выраженном спазме икроножной мышцы рационально сочетать с операцией Штоффеля в подколенной ямке.
При вальгусной деформации стоп нужно выполнить рассечение сумочно-связочного аппарата по наружной поверхности голеностопного сустава и удлинить перонеальные мышцы. Иногда бывает показана транспозиция сухожилия короткой или длинной малоберцовых мышц на внутренний край стопы в костный канал, выполненный в первой клиновидной кости.
При варусных установках и деформациях стопы следует пересадить переднюю большеберцовую мышцу на наружный край стопы и рассечь сумочно-связочный аппарат по внутренней поверхности голеностопного сустава, иммобилизация после операции осуществляется в течение 6 недель гипсовой повязкой типа «сапожок». После снятия гипса назначают ЛФК, физиотерапию. В промежутках между процедурами стопа фиксирована в правильном положении шинами.
В настоящее время лишь система консервативного лечения больных ДЦП разработана достаточно подробно, показания же к оперативному лечению ставятся эмпирически, а хирургические операции планируются вне зависимости от механики двигательных нарушений и фактора роста, хотя костно-мышечный дисбаланс у детей с ДЦП может неуклонно прогрессировать, пока они растут (особенно в 13-14 лет).
У больных ДЦП надо выделять фиксированные контрактуры и деформации, отличая их от порочных поз, которые являются ничем иным как биомеханической компенсацией спазма мышц. При выборе лечебной тактики необходимо учитывать некоторые закономерности ДЦП. Например, что поражения при ДЦП как правило, асимметричны; что после 10 лет наступает «неврологическая зрелость», стабилизация степени изменений патологической спастичности (уменьшается фоновая электрическая активность мышц), и к этому возрасту стабилизируются и «качественные» показатели комбинированных контрактур, меняясь в дальнейшем лишь количественно (по степени ограничения объема движений). У больных детей фиксированные контрактуры чаще бывают 3-х суставные (40%), а также 2-х суставные (20%). Изолированные контрактуры достаточно редки.
При анализе отдаленных результатов лечения отмечено выраженное преимущество миопластики перед миотомией, которую можно применять лишь у неперспективных для восстановления движения больных. Полученные данные лишь подчеркивают важность некоторых принципиальных положений ортопедохирургического лечения:
- последовательность устранения контрактур в процессе лечения одна — только «сверху вниз», от проксимальных суставов к периферическим;
- обширность хирургических воздействий — на всех суставах, где это нужно;
- величина хирургической коррекции — полная (до нормальных величин, иногда с гиперкоррекцией);
- выбор оперативных методик — предпочтительны методики, дающие стойкую и максимальную коррекцию;
- важнейший момент — восстановление функции мышц-антагонистов;
- коррекцию деформаций стоп у детей до 12 лет (до развития стойких фиксированных контрактур) следует проводить с помощью компрессионно-дистракционных аппаратов без хирургического вмешательства. После 12 лет эти аппараты можно использовать для артродезирования и других вмешательств.
Детский церебральный паралич (ДЦП) Ч. I
Детский церебральный паралич (ДЦП) или церебральный спастический паралич — тяжелое страдание, по значимости и сложности своих медико-социальных аспектов не имеющее себе равных в детской патологии. Заболевание известно также как болезнь Литтля. В основе спастических параличей лежат органические изменения в центральной нервной системе, преимущественно в коре большого мозга и кортикоспинальных проводящих путях (пирамидном пути). Нередко спастическому параличу сопутствуют экстрапирамидные и мозжечковые расстройства, у больных с двигательными спастическими поражениями наблюдаются различные расстройства слуха (10%), зрения (6%) , отставание в умственном развитии (60%). Названием ДЦП охвачены заболевания головного мозга, развившиеся во время беременности, родов или в период новорожденности. Прочитать остальную часть записи »
Привычный вывих плеча. (Хроническая нестабильность плечевого сустава). Часть II.
Лечение.
До сегодняшнего дня в отечественной и зарубежной клинической практике лечения больных с первичным передним вывихом плеча традиционно существует консервативный подход. Лечение предусматривает раннее закрытое вправление плеча с последующей иммобилизацией и реабилитационными мероприятиями, направленными на восстановление подвижности сустава и силы мышц плечевого пояса.
Из многообразия способов репозиции вывиха плеча предпочтение отдают тракционным методикам, сочетающимися с элементами наружной ротации. После устранения вывиха, как правило, применяют иммобилизацию сустава в положении приведения плеча в течение 3-4 недель. Иммобилизацию считают необходимой во всех случаях в целях создания условий для регенерации тканей, поврежденных в момент возникновения вывиха и при его устранении. После окончания периода иммобилизации проводят курс восстановительного лечения, предусматривающего пассивную и активную разработку движений в суставе, массаж, миостимуляцию. Большинство хирургов рекомендуют больным приступать к физической активности на бытовом уровне и занятиям нефизическими видами трудовой деятельности через 3-4 месяца после травмы. Спортсменов и лиц, занимающихся тяжелым физическим трудом, допускают к выполнению физических нагрузок на прежнем уровне не ранее, чем через 5-6 месяцев. Прочитать остальную часть записи »
Привычный вывих плеча. (Хроническая нестабильность плечевого сустава). Часть I.
 Травматические вывихи плеча по своей частоте занимают одно из первых мест, в силу чего приобретают особо важное практическое значение и заслуживают наиболее подробного обсуждения.
Травматические вывихи плеча по своей частоте занимают одно из первых мест, в силу чего приобретают особо важное практическое значение и заслуживают наиболее подробного обсуждения.
Историческая справка.
Первые сведения о механизмах возникновения и способах лечения вывихов плеча приводятся в трудах Гиппократа и имеют почти 1000-летнюю историю. На высокую частоту (до 75%) формирования привычного вывиха, как осложнения данной травмы, указывали в своих публикациях Perthes G. (1906), Seidel S. (1918), Bankart A.S.B. (1923), Андреев Ф.Ф. (1943), Adams J.C. (1948) и др. В начале 20-го века появились работы, обсуждающие причины развития хронической нестабильности плечевого сустава. Так, одним из первых авторов, указавших на повреждения структур капсулы при вывихах плеча, как на «определяющие» в возникновении этой травмы, был Thomas T.T. (1909). Ему также принадлежит мысль о том, что для возникновения состояния привычного вывиха обязательно «должен иметь место разрыв передних капсульных структур или растяжение рубцовой ткани в месте их повреждения». С развитием учения об асептике были предложены различные методы хирургического лечения этой патологии от артродеза до различных вмешательств на костях, капсуле, мышцах и сухожилиях. На исключительную важность хирургического восстановления поврежденных при вывихе капсульно-связочных структур сустава впервые указали G. Perthes (1906) и A.S.B. Bankart (1923). Подобные операции в англоязычных странах и в наши дни считают «золотым стандартом» лечения нестабильности. Прочитать остальную часть записи »