Заболевания опорно-двигательного аппарата
Статические деформации опорно-двигательного аппарата
 Актуальность проблемы деформаций опорно-двигательной системы человека определяется двумя аспектами: функциональным и косметическим. Увечный человек по обоим аспектам может быть ограничен к какой-либо деятельности в повседневной жизни, трудовой деятельности, годен или вообще не годен к службе в Вооруженных Силах.
Актуальность проблемы деформаций опорно-двигательной системы человека определяется двумя аспектами: функциональным и косметическим. Увечный человек по обоим аспектам может быть ограничен к какой-либо деятельности в повседневной жизни, трудовой деятельности, годен или вообще не годен к службе в Вооруженных Силах.
Большинство ортопедических заболеваний связано с теми или иными деформациями опорно-двигательной системы, включающими искривления, контрактуры, патологические установки, нарушения формы и размеров конечностей и их сегментов. Можно смело сказать, что их лечение является главной задачей ортопедии, как отрасли медицины.
Понятие о деформациях опорно-двигательной системы человека.
С этиологической точки зрения все деформации можно разделить на две большие группы: врожденные и приобретенные. Прочитать остальную часть записи »
Рахит
 Рахит — системное заболевание растущего организма, при котором нарушается обмен веществ. Ведущим фактором является нарушение фосфорно-кальциевого обмена. Основным клиническим синдромом является нарушение костеобразования, правильного роста и минерализации костей. Нарушается функция нервной системы и внутренних органов. Частота заболевания у детей первого года жизни достигает 80%.
Рахит — системное заболевание растущего организма, при котором нарушается обмен веществ. Ведущим фактором является нарушение фосфорно-кальциевого обмена. Основным клиническим синдромом является нарушение костеобразования, правильного роста и минерализации костей. Нарушается функция нервной системы и внутренних органов. Частота заболевания у детей первого года жизни достигает 80%.
Причины: недостаток витамина D, возникающий в результате нарушений его поступления с продуктами питания, образования в коже при воздействии света, метаболизма. Для построения костного матрикса необходима достаточная обеспеченность организма кальцием, фосфором, белком, витаминами, микроэлементами. Дефицит любого из факторов может быть определяющим в развитии заболевания.
Костная ткань является динамической системой. Процессы костеобразования и костеразрушения идут параллельно.
Прочитать остальную часть записи »
Кифоз
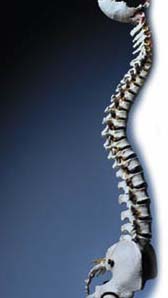 Кифоз — искривление позвоночника в сагиттальной плоскости, превышающее физиологические величины. В норме величина физиологического кифоза в грудном отделе позвоночника составляет 20-40˚, а его вершина соответствует уровню 6 — 7 грудных (Th6-Th7) позвонков.
Кифоз — искривление позвоночника в сагиттальной плоскости, превышающее физиологические величины. В норме величина физиологического кифоза в грудном отделе позвоночника составляет 20-40˚, а его вершина соответствует уровню 6 — 7 грудных (Th6-Th7) позвонков.
Несмотря на широкую вариабельность причин, непосредственные механизмы, вызывающие патологический кифоз почти всегда аналогичны. Это, как правило, снижение высоты передних отделов тела одного (нескольких) позвонков или нарушение структуры и функции позвоночно-связочного комплекса. Нередко деформация позвоночника обусловлена комбинацией указанных факторов.
Наиболее частыми формами кифоза, выделяемыми по этиологическому признаку:
1. Постуральный (функциональное нарушение осанки).
2. Юношеский кифоз (остеохондропатия апофизов позвонков, болезнь Шейерманна, болезнь Шейерманна — Мау).
3. Врожденный кифоз
а) нарушения формирования позвонков (задние полупозвонки, задний клиновидный позвонок);
б) нарушения сегментации позвоночника (блокирование передних отделов тел позвонков).
4. Посттравматический кифоз (в т.ч. спондилит Кюммеля).
5. Прочие
а) воспалительные заболевания позвоночника (болезнь Бехтерева, туберкулез, ревматоидный артрит);
б) рахитический;
в) нейрогенный;
г) опухоли позвоночника и спинного мозга;
д) остеопороз и др. Прочитать остальную часть записи »
Детский церебральный паралич (ДЦП) Ч. II
ЛЕЧЕНИЕ
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
Методы лечения ДЦП очень разнообразны, но все они преследуют одну цель: оградить дальнейшее повреждение структур мозга и ликвидировать последствия случившегося повреждения. На ранних стадиях заболевания (в натальном периоде) проводятся интенсивные лечебные меры по устранению повреждающих мозг факторов и по восстановлению еще жизнеспособных участков в зоне его поражениями. Задачей лечения ДЦП в последующие периоды заболевания должна быть выработка компенсаторных механизмов за счет здоровых и восстановившихся участков пораженного мозга, а также лечение следствий этого мозгового дефекта (тренировка речи, равновесия, устранение контрактур, деформаций и т.д.). Данные современной нейрофизиологии дают основу для создания системы лечения больных с ДЦП, указывая на возможность «нормализации центра» путем «нормализации периферии» (С.Окс «Основы нейрофизиологии»).
Лечение больных с ДЦП должно быть комплексным, то есть включать консервативные и ортопедохирургические методы.
Из консервативных терапевтических приемов назначаются:
- специальная лечебная гимнастика, направленная на подавление тонических шейных и постуральных рефлексов;
- массаж, общий и точечный, направленный на снижение тонуса спазмированных мышц и стимуляцию паретичных мышц-антагонистов;
- различные тепловые процедуры, способствующие той же цели (теплые ванны, электросветолечение, грязевые аппликации, озокеритотерапия);
- медикаментозные средства, предназначенные для воздействия, на различные уровни и структуры ЦНС с целью стимуляции биохимических восстановительных процессов в мозговой ткани, подавления избыточной проприоцептивной импульсации на уровне центральных и. периферических синаптических связей (витаминотерапия препаратами В1, В6, В12, Е, глютаминовая кислота, церебролизин, аминалон, прозерин и другие);
- этапные редрессации в гипсовых повязках на специальных аппаратах;
- блокады двигательных точек мышц спиртом, спирт новокаином;
- ортопедические укладки и различные ортопедические изделия (шины, туторы, аппараты, корсеты, ортопедическая обувь и другие), применение которых направлено на удержание, сохранение достигнутого эффекта лечения и улучшение его в будущем;
- широкий диапазон различных видов электролечения (диадинамотерапия, электросон, электромиостимуляция и др.;
- биокоррекция ходьбы;
- плавание, музыкальные и хореографические занятия.
Однако, упование только на консервативное лечение приводит в ряде случаев не только к длительному и безуспешному расходованию материальных средств и труда медицинского персонала, но даже к развитию еще более тяжелых деформаций: рекурваций в коленном суставе, так называемых «стоп-качалок» и др. Консервативный метод является бесспорно ведущим на ранних стадиях заболевания (обычно у детей до трех лет). В последующем, у больных старше 10 лет, он играет важную вспомогательную роль, закрепляя положительный и нивелируя отрицательный эффект, достигнутый оперативными методами.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
Хирургические методы лечения объединяют нейрохирургические вмешательства (на головном мозге, спинномозговых корешках и периферических нервах) и ортопедохирургические (на мышцах, сухожилиях, костях и суставах).
Наиболее перспективными в лечении ДЦП представляются нейрохирургические методы:
1. современные вмешательства на головном мозге носят в основном характер стереотаксических операций, которые находят применение лишь при гиперкинетических формах ДЦП, не поддающийся иной терапии;
2. в качестве операций на периферических нервах используют невротомии как в изолированном виде, так и в сочетании с хирургическими вмешательствами на мышцах с целью понижения их спазма и предотвращения рецидива контрактур;
3. при наличии триады симптомов: гемиплегии, нарушении поведения и эпилепсии — имеются сведения зарубежных авторов о выполнении гемисферэктомии, которая дает высокую смертность (10%) и при благоприятном исходе лишь в 80% случаев сколько-нибудь желаемый результат.
Операции на головном мозге вообще проводятся очень редко. Кроме названных к ним следует отнести паллидотомию, таламотомию, коагуляцию отдельных участков головного мозга, но эти вмешательства малоэффективны и очень сложны. Операции на спинном мозге состоят в пересечении задних корешков спинного мозга с целью снижения мышечного спазма путем выключения чувствительной части рефлекторной дуги. Но это вмешательство дает временной эффект и почти не применяется. Рамисекция также дает кратковременный успех.
Чаще используют операции на периферических нервных стволах с целью снижения спазма (Штоффель,1910), которые заключаются в пересечении двигательных ветвей, иннервирующих спазмированные мышцы. Чаще пересекают ветви большеберцового нерва, реже срединного и запирательного нервов (операция Эгерса).
Опытные детские ортопеды-практики отмечали, что сразу после операций на периферических нервах результаты были хорошими, но в дальнейшем происходила «реиннервация» сгибателей и приводящих мышц с почти полным возвратом к исходному положению.
Наиболее распространенным методом помощи при ДЦП после консервативного является ортопедохирургическое лечение. Выбор показаний к нему определяется по возрасту (детей до 3 лет обычно не оперируют), а также на основании таких критериев, как «безуспешность консервативных мер», «достаточная критичность и контактность больного», «ведущая деформация». Непременным условием для выбора оперативного лечения являются:
1) наличие контрактур и деформаций;
2) нерезкое снижение интеллекта, достаточное для выработки двигательных навыков и координации движений в послеоперационном периоде;
3) невыраженность гиперкинетического синдрома.
Доказано, что отсутствие целенаправленного систематического лечения больных с ДЦП существенно задерживает их моторное, речевое и психологическое развитие. Распространено мнение, что ортопедохирургическое лечение детей с ДЦП носит паллиативный характер, так как первопричина, связанная с изменениями в головном мозге, неустранима. Однако известно, что в результате упорной и длительной тренировки функции корригированных конечностей в сохранившихся отделах головного мозга формируется и закрепляется новый статико-динамический стереотип. Успех этого закрепления зависит от того, в какой мере удалась нормализация «периферии» и насколько сохранены соответствующие мозговые структуры.
Известны 4 группы методов ортопедохирургического лечения:
1) сухожильно-мышечная пластика;
2) костно-суставные операции;
3) аппаратная коррекция;
4) аллопластика (сухожилий, связок, костей).
К настоящему времени известно более 50 различных вмешательств на верхних и свыше 200 на нижних конечностях.
Некоторые примеры традиционных оперативных вмешательств.
Пронационную установку плеча можно устранить тенотомией подлопаточной мышцы или субкапитальной остеотомией плечевой кости; приводящую контрактуру плеча — пресечением сухожилий большой грудной мышцы широкой мышцы спины и большой круглой мышцы, при сгибательной контрактуре в локтевом суставе чаще прибегают к операции Штоффеля на кожно-мышечном нерве (резецируют двигательные ветви к двуглавой мышце и удлиняют сухожилие двуглавой мышцы).
Сгибательно-пронационная контрактура предплечья может быть устранена рядом вмешательств:
1) операция по Тюбби (1924), которая заключается в перемещении точек прикрепления круглого пронатора и лучевого сгибателя кисти.
2) тенотомия круглого и квадратного пронаторов с удлинением сухожилия общего сгибателя пальцев;
3) перемещение сгибателей кисти и пальцев; а также круглого пронатора с мыщелков плеча на кости предплечья;
4) остеотомия лучевой кости.
Ликвидация сгибательной установки кисти возможна путем:
1)укорочения костей предплечья (Ф. Р. Богданов, 1953, В. И. Фишкин, 1957).
2) артродеза лучезапястного сустава;
3) пересадки локтевого и лучевого сгибателей киста на соответствующие разгибатели;
4)резекцией проксимальной зоны костей запястья.
При спастическом вывихе бедра выполняют открытое вправление вывиха. В связи с нередкими рецидивами срок фиксации гипсовой повязкой (или этапными повязками) должен быть удлинен до 1,5 мес.
При сгибательно-приводящей контрактуре бедра проводится:
1)отделение точек прикрепления сгибателей бедра от передневерхней и передненижней ости подвздошных костей;
2)миотенотомия аддукторов бедра вблизи точек прикрепления к лобковой кости;
3)в случаях выраженного спазма аддукторов теномиотомию дополняют резекцией передней ветви запирательного нерва (предпочтение отдают внетазовому доступу, как более простому и не сопровождающемуся осложнениями);
4) после операции обе ноги обездвиживают циркулярной гипсовой повязкой в положении значительного отведения бедер (на 20-30°), затем шины на 2-3 мес., ЛФК и обучение ходьбе, иногда в ортопедических аппаратах.
Для устранения внутренней ротации бедра показаны деротационная подвертельная остеотомия бедра и операция В.Д. Чаклина — рассечение сухожилий средней и малой ягодичных мышц.
Сгибательные контрактуры в коленных суставах устраняют удлинением сгибателей голени из двух параллельных разрезов с широким кожным мостиком между ними во избежание некроза кожи. Часто возникает необходимость в рассечении широкой фасции бедра. При выделении сухожилия двуглавой мышцы бедра следует избегать повреждения малоберцового нерва, который проходит вдоль его заднего края.
При умеренном спазме сгибателей голени можно провести операцию Штоффеля на седалищном нерве в комбинации с удлинением сухожилий этих мышц. Показания к артродезу коленного сустава возникают при наличии контрактур, обусловленных деформирующим артрозом сустава. Наиболее рациональной операцией, для устранения значительно выраженной контрактуры в коленном суставе является операция Эггерса, которая заключается в перемещении точек прикрепления сухожилий сгибателей голени, а иногда и нежной мышцы на соответствующие мыщелки бедренной кости. Это сближает точки прикрепления мышц, уменьшая их напряжение и тонус.
В ряду деформаций стоп наиболее, часто встречаются эквинусная, эквиноварусная, вальгусная, пяточная и плоская стопы. В частности, при стойкой подошвенной флексии стоп наиболее рациональными являются, следующие оперативные вмешательства: 1)операция Сильвершельда (1924) — раздельная пересадка икроножной, мышцы; 2)зетобразное удлинение ахиллова сухожилия по (Бауэру-Вульпиусу), которое при выраженном спазме икроножной мышцы рационально сочетать с операцией Штоффеля в подколенной ямке.
При вальгусной деформации стоп нужно выполнить рассечение сумочно-связочного аппарата по наружной поверхности голеностопного сустава и удлинить перонеальные мышцы. Иногда бывает показана транспозиция сухожилия короткой или длинной малоберцовых мышц на внутренний край стопы в костный канал, выполненный в первой клиновидной кости.
При варусных установках и деформациях стопы следует пересадить переднюю большеберцовую мышцу на наружный край стопы и рассечь сумочно-связочный аппарат по внутренней поверхности голеностопного сустава, иммобилизация после операции осуществляется в течение 6 недель гипсовой повязкой типа «сапожок». После снятия гипса назначают ЛФК, физиотерапию. В промежутках между процедурами стопа фиксирована в правильном положении шинами.
В настоящее время лишь система консервативного лечения больных ДЦП разработана достаточно подробно, показания же к оперативному лечению ставятся эмпирически, а хирургические операции планируются вне зависимости от механики двигательных нарушений и фактора роста, хотя костно-мышечный дисбаланс у детей с ДЦП может неуклонно прогрессировать, пока они растут (особенно в 13-14 лет).
У больных ДЦП надо выделять фиксированные контрактуры и деформации, отличая их от порочных поз, которые являются ничем иным как биомеханической компенсацией спазма мышц. При выборе лечебной тактики необходимо учитывать некоторые закономерности ДЦП. Например, что поражения при ДЦП как правило, асимметричны; что после 10 лет наступает «неврологическая зрелость», стабилизация степени изменений патологической спастичности (уменьшается фоновая электрическая активность мышц), и к этому возрасту стабилизируются и «качественные» показатели комбинированных контрактур, меняясь в дальнейшем лишь количественно (по степени ограничения объема движений). У больных детей фиксированные контрактуры чаще бывают 3-х суставные (40%), а также 2-х суставные (20%). Изолированные контрактуры достаточно редки.
При анализе отдаленных результатов лечения отмечено выраженное преимущество миопластики перед миотомией, которую можно применять лишь у неперспективных для восстановления движения больных. Полученные данные лишь подчеркивают важность некоторых принципиальных положений ортопедохирургического лечения:
- последовательность устранения контрактур в процессе лечения одна — только «сверху вниз», от проксимальных суставов к периферическим;
- обширность хирургических воздействий — на всех суставах, где это нужно;
- величина хирургической коррекции — полная (до нормальных величин, иногда с гиперкоррекцией);
- выбор оперативных методик — предпочтительны методики, дающие стойкую и максимальную коррекцию;
- важнейший момент — восстановление функции мышц-антагонистов;
- коррекцию деформаций стоп у детей до 12 лет (до развития стойких фиксированных контрактур) следует проводить с помощью компрессионно-дистракционных аппаратов без хирургического вмешательства. После 12 лет эти аппараты можно использовать для артродезирования и других вмешательств.
Детский церебральный паралич (ДЦП) Ч. I
Детский церебральный паралич (ДЦП) или церебральный спастический паралич — тяжелое страдание, по значимости и сложности своих медико-социальных аспектов не имеющее себе равных в детской патологии. Заболевание известно также как болезнь Литтля. В основе спастических параличей лежат органические изменения в центральной нервной системе, преимущественно в коре большого мозга и кортикоспинальных проводящих путях (пирамидном пути). Нередко спастическому параличу сопутствуют экстрапирамидные и мозжечковые расстройства, у больных с двигательными спастическими поражениями наблюдаются различные расстройства слуха (10%), зрения (6%) , отставание в умственном развитии (60%). Названием ДЦП охвачены заболевания головного мозга, развившиеся во время беременности, родов или в период новорожденности. Прочитать остальную часть записи »
Плече-лопаточный периартрит
Плече-лопаточный периартрит относится к внесуставным заболеваниям мягких тканей опорно-двигательного аппарата с поражением фиброзно-тканевых образований.
При плече-лопаточном периартрите поражаются мягкие ткани плеча, главным образом сухожилия, их оболочки и серозных сумки. Более правильный термин — «периартроз». Составляет до 80% всех «ревматических» заболеваний плеча.
Патанатомия: страдают короткие ротаторы и длинная головка бицепса, в первую очередь надостная мышца (одна из группы коротких ротаторов), по расположению выше остальных и работает в более тяжелых условиях. Заболевание чаще возникает у швей, скрипачей, официантов, игроков в гольф, бейсбол. Чаще всего — правостороннее поражение. Прочитать остальную часть записи »
Болезни хронической перегрузки ахиллова сухожилия (паратендинит, тендиноз и ахиллобурсит)
 В 1883 году австрийский хирург и ортопед (по национальности — чех) Эдуард Альберт (Eduard Albert) описал воспаление бурсы между ахилловым сухожилием и пяточной костью. С тех это заболевание (ахиллобурсит) называется также синдромом Альберта.
В 1883 году австрийский хирург и ортопед (по национальности — чех) Эдуард Альберт (Eduard Albert) описал воспаление бурсы между ахилловым сухожилием и пяточной костью. С тех это заболевание (ахиллобурсит) называется также синдромом Альберта.
Эдуард Альберт родился в городе Замберк ( Восточная Богемия), в семье часовщика Франтишека Альберт и его жены Екатерины (урожденная Zdobnick?).
Эдуард Альберт изучал медицину в Венском университете, где он получил докторскую степень в 1867 году. С 1873-1881 был профессором хирургии в Инсбруке , где он ввел обязательное применение антисептиков для лечения ран. В 1881 году Альберт получает кафедру хирургии в Вене, где он оставался до 1900 года. Умер в 1890 году. Похоронен в Вене.
В настоящее время ахиллобурсит относят к хроническим перегрузкам ахиллова сухожилия.
Хроническая перегрузка ахиллова сухожилия проявляется болевым синдромом и его спонтанным разрывом с полным нарушением функции задней группы мышц голени. Выделяют три основные формы заболевания: паратендинит, тендиноз и ахиллобурсит.
Паратендинит представляет собой хроническое воспаление сухожильного влагалища с формированием спаек между его слоями (эпитеноном и паратеноном), нарушающих функцию его скользящего аппарата. Встречается паратендинит главным образом у бегунов на средние и дальние дистанции, проявляется стойким болевым синдромом, связанным с повышенной нагрузкой, и утолщением ператенона на всем протяжении сухожилия. Прочитать остальную часть записи »
