Кифоз
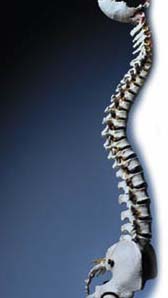 Кифоз — искривление позвоночника в сагиттальной плоскости, превышающее физиологические величины. В норме величина физиологического кифоза в грудном отделе позвоночника составляет 20-40˚, а его вершина соответствует уровню 6 — 7 грудных (Th6-Th7) позвонков.
Кифоз — искривление позвоночника в сагиттальной плоскости, превышающее физиологические величины. В норме величина физиологического кифоза в грудном отделе позвоночника составляет 20-40˚, а его вершина соответствует уровню 6 — 7 грудных (Th6-Th7) позвонков.
Несмотря на широкую вариабельность причин, непосредственные механизмы, вызывающие патологический кифоз почти всегда аналогичны. Это, как правило, снижение высоты передних отделов тела одного (нескольких) позвонков или нарушение структуры и функции позвоночно-связочного комплекса. Нередко деформация позвоночника обусловлена комбинацией указанных факторов.
Наиболее частыми формами кифоза, выделяемыми по этиологическому признаку:
1. Постуральный (функциональное нарушение осанки).
2. Юношеский кифоз (остеохондропатия апофизов позвонков, болезнь Шейерманна, болезнь Шейерманна — Мау).
3. Врожденный кифоз
а) нарушения формирования позвонков (задние полупозвонки, задний клиновидный позвонок);
б) нарушения сегментации позвоночника (блокирование передних отделов тел позвонков).
4. Посттравматический кифоз (в т.ч. спондилит Кюммеля).
5. Прочие
а) воспалительные заболевания позвоночника (болезнь Бехтерева, туберкулез, ревматоидный артрит);
б) рахитический;
в) нейрогенный;
г) опухоли позвоночника и спинного мозга;
д) остеопороз и др.
Постуральное функциональное нарушение осанки является одним из самых распространенных видов кифоза. Постуральный кифоз возникает в подростковом возрасте (как правило, в период «скачка роста») вследствие того, что ребенок часто занимает нерациональное статическое положение с наклоном туловища вперед. Часто постуральный кифоз возникает у детей, опережающих сверстников в росте. Кифотическая деформация имеет округлую форму, легко исчезает при разгибании позвоночника (в положении пациента лежа на животе) и не сопровождается структурными изменениями позвонков. Своевременно назначенное консервативное лечение, направленное на тренировку мышц-разгибателей спины, обычно позволяет исправить осанку. В отдельных случаях пациентам показано ношение полужесткого корсета.
Юношеский кифоз (болезнь Шейерманна — Мау в отечественной литературе, Scheuermann disease в  англоязычной) развивается в подростковом возрасте и выявляется у 0,5 — 8% детей, чаще у лиц мужского пола. Заболевание было описано Scheuermann (Н.W. Scheuermann, 1877—1960, датский хирург-ортопед) в 1920 году и Mau (К. Mau, 1890—1958, немецкий хирург-ортопед) в 1924.
англоязычной) развивается в подростковом возрасте и выявляется у 0,5 — 8% детей, чаще у лиц мужского пола. Заболевание было описано Scheuermann (Н.W. Scheuermann, 1877—1960, датский хирург-ортопед) в 1920 году и Mau (К. Mau, 1890—1958, немецкий хирург-ортопед) в 1924.
Классификация.
Кифоз обычно формируется 3-5 клиновидно измененными позвонками. В зависимости от локализации выделяют 2 формы этого заболевания: грудная, типичная (прогрессирующая, обычно безболезненная) и грудопоясничная, возникающая в результате повторных травм, избыточных нагрузок на позвоночник во время «скачка роста» и нередко протекающая с болевым синдромом. Наиболее часто встречается грудной тип заболевания.
Этиология и патанатомия.
Этиология болезни Шейерманна многофакторная. Одно из названий этого заболевания — остеохондропатия апофизов позвонков или «позвонковый апофизит». Scheuermann, так же как и французская школа, видел тесную связь между этим заболеванием и другими апофизитами и проводил аналогию с юношеской остеохондропатией головки бедренной кости (болезнь Легг-Кальве-Петерса). Согласно Scheuermann, изменения, вызывающие появление кифоза, происходят в зоне роста позвонка, т.е. в апофизарной зоне и определяются остеонекрозом кольцевого апофиза тела позвонка. Этим объясняется клиновидная деформация тел позвонков.
 В 1930 году Шморль (Christian Georg Schmorl, немецкий патологоанатом, 1861 — 1932), основываясь на результатах патологоанатомических исследований, установил, что при юношеском кифозе, вопреки кифозам другой этиологии, отмечаются изменения позвоночных дисков на уровне кифоза. Эти изменения, согласно Schmorl, находятся в тесной связи с образованием «хрящевых узелков», т.е. образованием грыжи содержимого межпозвонкового диска в теле позвонка. Эти образования теперь известны как узлы Шморля. Однако узлы Шморля относительно распространены и часто встречаются у больных без признака болезни Scheuermann.
В 1930 году Шморль (Christian Georg Schmorl, немецкий патологоанатом, 1861 — 1932), основываясь на результатах патологоанатомических исследований, установил, что при юношеском кифозе, вопреки кифозам другой этиологии, отмечаются изменения позвоночных дисков на уровне кифоза. Эти изменения, согласно Schmorl, находятся в тесной связи с образованием «хрящевых узелков», т.е. образованием грыжи содержимого межпозвонкового диска в теле позвонка. Эти образования теперь известны как узлы Шморля. Однако узлы Шморля относительно распространены и часто встречаются у больных без признака болезни Scheuermann.
Ferguson связывал развитие заболевания с обнаруживаемыми сосудистыми дефектами в передних отделах тел позвонков, которые могут вызывать структурную слабость позвонков и способствовать образованию клиновидных позвонков.
Bradford и Moe исследуя макро- и микропрепараты выявили утолщение передней продольной связки, которая как тетива лука может способствовать развитию кифотическому искривлению позвоночника. Они предположили, что остеопороз может быть ответственным за развитие болезни Scheuermann. Но другие исследователи, применяя современные методы, не нашли признаков остеопороза при болезни Шейерманна — Мау.
Механические факторы — одна из вероятных причин болезни. Lambrinudi и некоторые другие авторы предположили, чтобы вертикальная осанка и плотность передней продольной связки позвоночного столба способствуют развитию деформации.
Многие авторы находят связь развития заболевания с биохимическими расстройствами.
Суммируя вышесказанное, можно сказать, что ни одна единственная точная причина болезни Scheuermann не была доказана. Очевидно, что заболевание вряд ли вызывается исключительно остеохондритом, остеонекрозом, гормональными расстройствами, остеопорозом, или аберрациями роста. Аналогичные заключения можно сделать относительно генетических причин на основе текущих исследований.
Клиника и диагностика.
Пациенты с юношеским кифозом обычно предъявляют жалобы на чувство дискомфорта и усталости в спине на уровне деформации. Кроме того, при выраженных искривлениях больных беспокоит наличие косметического дефекта («круглой спины»), не скрываемого одеждой. При обследовании определяют дугообразное искривление позвоночника в сагиттальной плоскости, расположенное в средне- или нижнегрудном отделе позвоночника. В поясничном отделе позвоночника выявляют увеличение физиологического лордоза. У большинства пациентов сколиотический компонент деформации отсутствует. Характерным признаком юношеского кифоза является его ригидность. В отличие от постурального кифоза деформация не исчезает в положении больного на животе и при гиперэкстензии позвоночника. Наклон туловища вперед значительно увеличивает кифоз. При выраженном кифотическом искривлении горб резко выступает кзади и может быть болезненным при пальпации. На коже в проекции вершины деформации возможно образование пролежней. У пациентов с болезнью Шойерманна-Мау неврологические нарушения в виде спастических парезов и параличей встречаются нечасто и, как правило, возникают при грубых деформациях позвоночника. Как и при сколиозах, значительная кифотическая деформация позвоночника способна привести к дыхательной недостаточности.
Рентгенологическая картина при болезни Шойерманна-Мау характеризуется наличием трех или более клиновидно измененных позвонков, причем степень деформации каждого из них должна превышать 5?. Высота межпозвонковых дисков в пределах дуги искривления снижена. Кроме того, определяется неровность контуров замыкательных пластинок деформированных позвонков и протрузии межпозвонковых дисков в их тела (грыжи Шморля).
Выделяют три рентгенологические стадии болезни. Начальная стадия — характеризуется тем, что треугольные тени апофизов позвонков становятся неоднородными, пестрыми, сегментированными. Контуры их приобретают извилистость. Подобные изменения приобретают контуры прилежащих отделов тел позвонков. Апофизарная линия становится более широкой и неравномерной и состоит из нескольких извитых, пересекающих друг друга линий.
Основным признаком второй стадии является клиновидная деформация тел позвонков. Треугольные тени апофизов «внедряются» в передние отделы тел пораженных позвонков. Структурный рисунок позвонков на вершине деформации становится неправильным, с участками затемнения, свидетельствующими об остеопорозе. По мере прогрессирования заболевания в губчатой кости у замыкательных пластинок формируются грыжи Шморля. Обычно межпозвонковые промежутки становятся более широкими, чем в норме, значительно реже они суживаются. Переход из первой стадии во вторую происходит постепенно, без резкой границы.
При третьей стадии болезни определяется слияние апофизов с телами позвонков и восстановление их структурного рисунка. По сравнению с предыдущими стадиями заболевания, несколько увеличивается размер передних отделов деформированных позвонков, однако, клиновидность тел сохраняется. Передние углы тел позвонков заостряются, вытягиваются кпереди, а укороченная вентральная поверхность сохраняет вогнутость. Кифотическая деформация позвоночника становится ригидной. Переход из второй стадии в третью стадию совершается постепенно.
Страницы: 1 2